Colecistite Aguda
Definição
A colecistite aguda é a inflamação aguda da vesícula biliar, uma das principais complicações da colelitíase ou cálculos biliares. Ocorre em até 10% dos pacientes com cálculos biliares sintomáticos. Na maioria dos casos (90%), é causada pela obstrução do ducto cístico completa, geralmente devido a um cálculo biliar impactado no colo da vesícula biliar ou ducto cístico, que causa inflamação na parede da vesícula biliar. Em 5% dos casos, espessamento da bile (devido à desidratação) ou estase biliar (devido a trauma ou doença sistêmica grave) pode bloquear o ducto cístico, causando uma colecistite acalculosa.
Epidemiologia
A distribuição e a incidência da colecistite aguda são semelhantes às da colelitíase, em virtude da relação próxima entre as duas.
A colelitíase ocorre em aproximadamente 10% a 15% dos adultos. Nos EUA, estima-se que de 20 a 25 milhões de pessoas tenham cálculos biliares, sendo realizadas aproximadamente 750,000 colecistectomias anualmente. As taxas de prevalência são relativamente baixas na África e na Ásia. A maioria dos pacientes com cálculos biliares não desenvolve sintomas. Cerca de 1% a 2% das pessoas com cálculos biliares assintomáticos se tornam sintomáticas a cada ano. A colecistite aguda ocorre em cerca de 10% dos pacientes sintomáticos. Isso é 3 vezes mais comum em mulheres que em homens até os 50 anos de idade e é cerca de 1.5 vez mais comum em mulheres que em homens após essa idade. No Reino Unido, 16,884 casos de colecistite foram relatados no período de 1 ano entre 2009 e 2010.
A colecistite acalculosa aguda representa de 5% a 14% dos casos de colecistite aguda. A incidência é mais alta na população em terapia intensiva, especialmente em pacientes nas unidades de queimadura e trauma.
Etiologia
Pelo menos 90% dos pacientes têm cálculos biliares. A infecção por helmintos é uma das principais causas de doença biliar na Ásia, África do Sul e América Latina, mas não nos EUA. A infecção por organismos Salmonella foi descrita como um evento primário na colecistite secundária à febre tifoide. A colecistite relacionada à AIDS e a colangiopatia podem ser secundárias a CMV e organismos Cryptosporidium. Vários microrganismos podem ser identificados logo no início da doença. Eles incluem Escherichia coli, Klebsiella, enterococos, Pseudomonas e Bacteroides fragilis. Sugeriu-se que essa invasão bacteriana não é a causa primária da lesão, pois, em >40% dos pacientes, nenhum crescimento bacteriano é obtido dos espécimes cirúrgicos. Geralmente, a infecção bacteriana é uma característica secundária e não um evento desencadeante.
Ocasionalmente, a colecistite aguda ocorre na ausência de cálculos biliares (em 5% a 14% dos casos). Inanição, nutrição parenteral total, analgésicos narcóticos e imobilidade são fatores predisponentes para a colecistite acalculosa aguda. Ela também foi descrita como uma ocorrência rara durante a evolução da infecção aguda pelo vírus Epstein-Barr (EBV) e pode ser um quadro clínico atípico de infecção primária por EBV. A infecção secundária por flora Gram-negativa ocorre na maioria dos casos de colecistite acalculosa aguda.
Fisiopatologia
A obstrução fixa ou a passagem de cálculos biliares pelo colo da vesícula biliar ou ducto cístico provoca inflamação aguda na parede da vesícula biliar. O cálculo biliar impactado faz com que a bile fique retida na vesícula biliar, provocando irritação e aumento da pressão na vesícula. O trauma causado pelo cálculo biliar estimula a síntese de prostaglandinas (PGI2, PGE2), que medeiam a resposta inflamatória. Isso pode resultar em infecção bacteriana secundária, ocasionando necrose e perfuração da vesícula biliar.
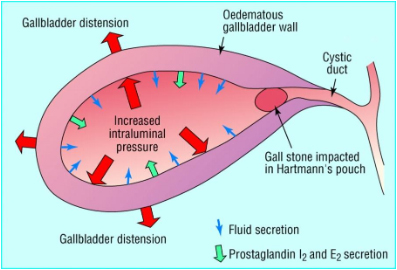
A fisiopatologia da colecistite acalculosa é pouco compreendida, mas provavelmente é multifatorial. A obstrução funcional do ducto cístico está frequentemente presente e relacionada a sedimento biliar ou espessamento da bile causados por desidratação ou estase biliar (devido a trauma ou doença sistêmica). Ocasionalmente, a compressão extrínseca pode ter uma participação no desenvolvimento da estase biliar. Alguns pacientes com sepse podem apresentar inflamação direta da parede da vesícula biliar e isquemia tecidual localizada ou generalizada, sem obstrução. A icterícia ocorre em até 10% dos pacientes e é causada pela inflamação dos ductos biliares contíguos (síndrome de Mirizzi).
A colecistite aguda pode apresentar resolução espontânea em 5 a 7 dias após o início dos sintomas. O cálculo impactado desaloja-se, com restabelecimento da patência do ducto cístico. Se a patência no ducto cístico não for restabelecida, inflamação e necrose de pressão poderão se desenvolver, levando à necrose hemorrágica da mucosa. A colecistite aguda não tratada pode levar à colecistite supurativa, gangrenosa e enfisematosa.
Classificação
Tipos de colecistite aguda
1. Calculosa – 90% a 95%.
2. Acalculosa – 3.7% a 14%.
Classificação patológica
1. Edematosa
2 a 4 dias
O tecido da vesícula biliar está histologicamente intacto, com edema na camada subserosa.
2. Necrosante
3 a 5 dias
Edema com áreas de hemorragia e necrose
A necrose não envolve a espessura total da parede.
3. Supurativa
7 a 10 dias
Leucócitos presentes na parede da vesícula biliar, com áreas de necrose e supuração. Abscessos na parede envolvendo toda a espessura da parede. Abscessos pericolecísticos presentes.
4. Crônica
Ocorre após episódios repetidos de crises leves
Atrofia da mucosa e fibrose da parede da vesícula biliar.
5. Enfisematosa
O ar aparece na parede da vesícula biliar por causa da infecção por anaeróbios formadores de gás
Geralmente encontrada em pacientes diabéticos.
Diagnóstico
O diagnóstico inicial é essencial para as decisões terapêuticas imediatas e para a prevenção de complicações. O diagnóstico é baseado nos sinais e sintomas de inflamação na presença de peritonite localizada no quadrante superior direito do abdome. Entretanto, nenhum achado clínico ou laboratorial tem uma razão de probabilidade baixa ou alta o suficiente para prever a presença ou ausência da afecção.
História
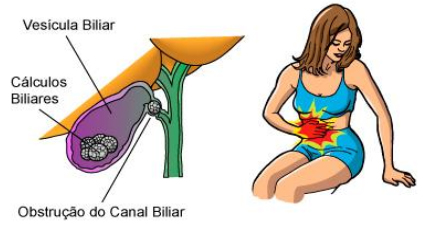
Os pacientes geralmente se queixam de náuseas e de dor contínua que dura mais de 3 a 6 horas e que pode estar associada à febre. A dor é intensa e constante. A duração da dor pode ser mais curta se o cálculo biliar retornar ao lúmen da vesícula biliar ou passar para o duodeno.
Exame físico
O exame físico pode revelar sensibilidade ou uma massa palpável no quadrante superior direito. Um sinal de Murphy positivo (a mão do examinador repousa ao longo da margem costal e a inspiração profunda provoca dor) tem uma especificidade de 79% a 96% para colecistite aguda. Dor persistente, febre, calafrios e sensibilidade localizada ou generalizada mais intensa podem indicar doença complicada (por exemplo, formação de abscesso ou perfuração da vesícula biliar).
A colecistite acalculosa é mais difícil de diagnosticar clinicamente e frequentemente ocorre em pacientes criticamente doentes que podem não conseguir expressar a dor. Os pacientes que recebem nutrição parenteral total têm risco elevado. Febre, icterícia, vômitos, desconforto abdominal, leucocitose e hiperbilirrubinemia devem incitar um alto índice de suspeita clínica. A colecistite acalculosa geralmente é um diagnóstico de exclusão.
Exames de sangue
O hemograma completo e a proteína C-reativa devem ser avaliados em busca de evidências de um processo inflamatório. Testes de função hepática podem mostrar bilirrubina, fosfatase alcalina e gama GT elevadas.
Exames por imagem
A ultrassonografia do quadrante superior direito deve ser o primeiro exame e pode ser realizada à beira do leito do paciente. A detecção de cálculos biliares isoladamente não é um diagnóstico definitivo da afecção. Para fazer um diagnóstico preciso, deve haver cálculos e um sinal de Murphy ultrassonográfico. Cerca de 92% dos pacientes com um sinal de Murphy positivo na presença de cálculos biliares apresentam a afecção.
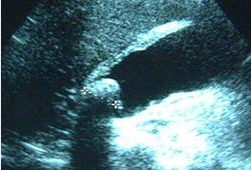
A ultrassonografia permite a avaliação de todas as estruturas abdominais. Ela fornece informações anatômicas sobre o tamanho da vesícula biliar, o tamanho do cálculo, a parede da vesícula biliar e o tamanho do ducto biliar.
A cintilografia com ácido iminodiacético hepatobiliar (HIDA) deve ser realizada se os resultados da ultrassonografia forem duvidosos.
A tomografia computadorizada (TC) abdominal é inferior à ultrassonografia na avaliação da doença biliar aguda, mas é útil quando a obesidade ou a distensão gasosa limitar a interpretação da ultrassonografia. Ela também é indicada para a avaliação de complicações suspeitas (como abscesso) e afecções intra-abdominais concomitantes. A ressonância nuclear magnética (RNM) abdominal é apropriada em gestantes com dor abdominal.
As radiografias simples podem detectar um cálculo biliar radiopaco em 15% dos casos e fornecem informações sobre o padrão de gás no intestino ou ar livre, mas não oferecem informações adicionais, caso a ultrassonografia ou a TC seja realizada.
Tratamento
Quando houver suspeita de um diagnóstico de colecistite aguda, deve ser iniciado o tratamento clínico, incluindo jejum, fluidoterapia intravenosa, antibióticos e analgesia, juntamente com monitoramento contínuo da pressão arterial, do pulso e do débito urinário. Simultaneamente, o grau de gravidade necessita ser estabelecido. O tratamento apropriado deve ser realizado, de acordo com o grau de gravidade. O risco cirúrgico também deve ser avaliado com base no grau de gravidade.
Colecistectomia
A colecistectomia é o tratamento definitivo, pois a inflamação da vesícula biliar sempre persiste, independentemente da terapia medicamentosa. Poderá ser realizada por uma laparoscopia ou laparotomia (isto é, abordagem aberta). Ela é realizada assim que possível, após o início da colecistite, a menos que o paciente esteja criticamente doente com colecistite grave e seja considerado um paciente de alto risco cirúrgico, ou se a inflamação estiver presente por mais de 7 dias. Isso é por causa do alto risco de insuficiência hepática e de hemorragia intensa.
Laparoscopia
Atualmente, é o tratamento preferencial. Ficou comprovado que a colecistectomia laparoscópica precoce durante as 72 após o início dos sintomas reduz o tempo de permanência hospitalar sem aumento da taxa de conversão para a colecistectomia aberta. A colecistectomia laparoscópica precoce também está associada a custos hospitalares mais baixos, menos dias de trabalho perdidos e maior satisfação do paciente. O prazo ideal, mesmo após 72 horas do início dos sintomas, é seguro e associado a menos morbidade geral, menor permanência hospitalar e duração da antibioticoterapia e redução do custo em comparação com a colecistectomia tardia. A conversão para o procedimento aberto poderá ser necessária se houver inflamação significativa, dificuldade em delinear a anatomia ou sangramento excessivo. As taxas de conversão variam dependendo da população de pacientes, mas não da experiência do cirurgião. Pacientes com Child-Turcotte-Pugh de grau A ou cirrose hepática tipo B apresentam complicações pós-operatórias gerais menores que aqueles que passam pelo procedimento aberto.
Aberta
Pode ser apropriada para pacientes com massa na vesícula biliar, cirurgia abdominal superior extensa, suspeita de malignidade ou final do terceiro trimestre de gestação. Ela também é indicada se houver inflamação significativa da vesícula biliar, dificuldade em delinear a anatomia, sangramento excessivo, presença de aderências ou complicações na colecistectomia laparoscópica.
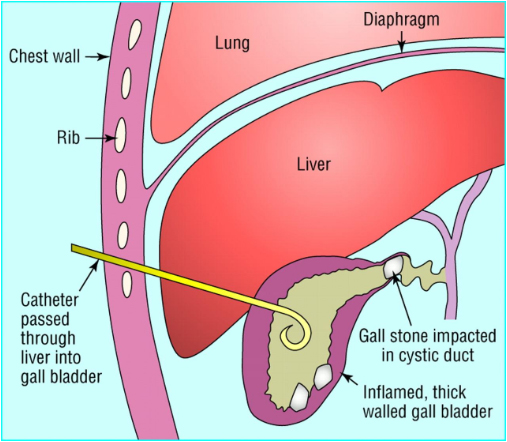
Colecistostomia percutânea
Se o tratamento clínico falhar, e os pacientes forem péssimos candidatos à cirurgia (por exemplo, com contraindicações clínicas), um tubo de colecistostomia percutânea deverá ser considerado. Foi demonstrado que ele leva a uma melhora clínica em 80% dos pacientes em 5 dias após a colocação. Idade acima de 70 anos, diabetes, vesícula biliar distendida e leucócitos persistentemente elevados (>15,000 células/microlitro) são fatores prognósticos para o desenvolvimento de complicações, como colecistite gangrenosa e preditores de falha do tratamento conservador. Esses pacientes devem ser considerados para colocação precoce de tubo de colecistostomia percutânea.
É um procedimento minimamente invasivo, mais frequentemente realizado em pacientes com alto risco cirúrgico e ocasionalmente em pacientes criticamente doentes. Inicialmente ele foi usado como um procedimento de ponte para ajudar os pacientes a se recuperarem de uma doença subjacente grave e antes da cirurgia definitiva. Com base em evidência disponível de ensaios clínicos randomizados e controlados (ECRCs), o manejo de pessoas com alto risco de morte perioperatória decorrente de sua condição geral (isto é, pacientes cirúrgicos de alto risco) com colecistostomia percutânea não é claro. Há necessidade de dados adicionais.
A vesícula biliar inflamada é localizada com ultrassonografia ou fluoroscopia após a administração oral do meio de contraste. O acesso guiado por tomografia computadorizada (TC) poderá ajudar se nenhuma janela ultrassonográfica for encontrada. Um tubo é colocado sob a pele, para drenar ou descomprimir a vesícula biliar.
Uma resposta incompleta ou inadequada nas primeiras 48 horas pode indicar complicações (por exemplo, deslocamento do tubo, necrose da parede da vesícula biliar) ou diagnóstico incorreto. As abordagens extra-hepática e trans-hepática têm sido defendidas. Uma via trans-hepática minimiza o risco de extravasamento de bile intraperitoneal e de lesão inadvertida à flexão hepática do cólon. Uma abordagem trans-hepática ou transperitoneal será mais favorável se a extração do cálculo for planejada por causa da dilatação do trato.
As contraindicações incluem a coagulopatia que não pode ser corrigida, ascites maciças que não podem ser drenadas e suspeita de colecistite perfurada gangrenosa. O sucesso técnico da colecistostomia percutânea é alto em mãos experientes (95% a 100%) e as taxas de complicações são baixas. As complicações incluem o deslocamento do cateter, reação vagal, extravasamento de bile e peritonite, bem como hemorragia.
Os pacientes tratados com o tubo de colecistostomia poderão ter alta com o tubo colocado, depois que o processo inflamatório for resolvido clinicamente. Esses pacientes deverão se submeter, posteriormente, a uma colangiografia, por meio do tubo de colecistostomia (6-8 semanas) para verificar se o ducto cístico está aberto. Se o ducto estiver aberto e o paciente for um bom candidato cirúrgico, ele deverá ser encaminhado para colecistectomia.
Tratamento baseado no grau de gravidade
Leve (grau I)
Definido como colecistite aguda em paciente saudável sem disfunção orgânica e alterações inflamatórias leves na vesícula biliar; responde ao tratamento clínico inicial. Os pacientes são observados e tratados com antibióticos orais ou mesmo observados sem antibióticos; os cuidados de suporte isolados, antes da colecistectomia eletiva tardia, pode ser suficiente. Uma revisão sistemática, que inclui pacientes com colecistite aguda calculosa tratados com antibióticos, não encontrou nenhuma diferença significativa no tempo de permanência hospitalar e na morbidade, comparado àqueles não tratados com antibióticos. A fisiopatologia da colecistite aguda é a obstrução do ducto cístico, que provoca uma inflamação estéril aguda. A infecção secundária bacteriana do espaço da vesícula biliar pode ocorrer em seguida. Antibióticos são necessários se houver suspeita de infecção com base nos achados clínicos e laboratoriais. A antibioticoterapia deve incluir cobertura contra microrganismos da família Enterobacteriaceae (por exemplo, uma cefalosporina de segunda geração ou uma combinação de quinolona e metronidazol); a atividade contra enterococos não é necessária.
Anti-inflamatórios não esteroidais (AINEs), como o diclofenaco ou a indometacina, são recomendados como parte do tratamento clínico, por seus efeitos analgésicos e de inibição da liberação de prostaglandina pela parede da vesícula biliar.
O tratamento clínico pode ser suficiente em pacientes com doença leve (grau I) e a cirurgia urgente pode não ser necessária. Entretanto, para a maioria dos pacientes, a colecistectomia laparoscópica precoce deve ser considerada como abordagem primária (dentro de 1 semana após o início dos sintomas). A antibioticoterapia pós-operatória pode não ser necessária em pacientes que receberam antibióticos pré-operatórios e intraoperatórios.
As diretrizes de Tóquio determinam que a colecistectomia laparoscópica precoce é o tratamento de primeira escolha. A colecistectomia laparoscópica precoce (dentro de 72 horas após o início dos sintomas) tem um benefício claro em comparação com a colecistectomia tardia (>6 semanas após a primeira admissão hospitalar) em termos de taxa de complicação, custo, qualidade de vida e tempo de permanência hospitalar. Não há vantagem em retardar a colecistectomia para colecistite aguda, com base nos desfechos. Outra vantagem da colecistectomia precoce é que aproximadamente 15% a 20% dos pacientes que se submeteram aos procedimentos tardios nos ensaios randomizados apresentaram sintomas persistentes ou recorrentes que exigiram intervenção antes da cirurgia planejada. Um estudo randomizado sugere que a colecistectomia precoce, mesmo após 72 horas do início dos sintomas, é segura e está associada a desfechos melhores, comparada à colecistectomia tardia após 6 semanas. Em relação à profilaxia antibiótica perioperatória, um estudo randomizado com pacientes com colecistite aguda leve não encontrou diferenças nas taxas de infecção pós-operatória entre pessoas que receberam uma única dose intravenosa de antibiótico (cefazolina) no pré-operatório e o grupo que recebeu mais 3 dias de antibióticos intravenosos (cefuroxima e metronidazol) no pós-operatório.
Se o tratamento clínico falhar, e os pacientes forem candidatos cirúrgicos inadequados, um tubo de colecistostomia percutânea deverá ser considerado, bem como o encaminhamento para colecistectomia, se a situação clínica melhorar. De maneira alternativa, a drenagem transpapilar endoscópica da vesícula biliar ou a drenagem endoscópica da vesícula biliar guiada por ultrassonografia pode ser considerada em alguns contextos de recursos.
Moderado (grau II)
Definido como colecistite aguda associada a uma das seguintes características: leucócitos elevados (>18,000/microlitro), massa dolorosa palpável no quadrante abdominal superior direito, duração das queixas >72 horas e inflamação local evidente (colecistite gangrenosa, abscesso pericolecístico, abscesso hepático, peritonite biliar, colecistite enfisematosa).
A colecistite de grau moderado geralmente não responde ao tratamento clínico inicial. Os pacientes que não apresentam melhoras com o tratamento conservador são encaminhados para cirurgia ou para a colecistostomia percutânea, geralmente em 1 semana após o início dos sintomas.
A colecistectomia laparoscópica precoce poderá ser indicada se habilidades e técnicas laparoscópicas avançadas estiverem disponíveis. A controvérsia recai sobre o grupo com colecistite moderadamente grave, em que não há disfunção orgânica, mas há uma doença extensa na vesícula biliar, que pode conferir dificuldade na segurança da realização da colecistectomia. Neste grupo, a colecistectomia laparoscópica precoce ou a colecistectomia aberta é preferível, mas deve ser realizada somente por um cirurgião muito experiente. Se as condições cirúrgicas dificultarem a identificação anatômica, a colecistectomia laparoscópica precoce deverá ser imediatamente encerrada com a conversão para colecistostomia aberta. A colecistectomia tardia pode ser realizada em 6 a 8 semanas. Os fatores limitantes para a cirurgia de emergência incluem: a disponibilidade de equipe cirúrgica, de espaço em centro cirúrgico e de investigações radiológicas. Um tubo de colecistostomia percutânea deverá ser considerado em candidatos cirúrgicos inadequados, bem como o encaminhamento para colecistectomia, se a situação clínica melhorar.
Grave (grau III)
Definida como disfunção em, no mínimo, um dos seguintes órgãos/sistemas: cardiovasculares (hipotensão requerendo tratamento com dopamina ≥5 microgramas/kg por minuto, ou qualquer dose de noradrenalina), sistema nervoso central (SNC) (nível diminuído de consciência), respiratório (proporção PaO2/FiO2 <300), renal (oligúria, creatinina >176.8 micromoles/L [>2.0 mg/dL]), hepático (INR >1.5) ou hematológico (contagem plaquetária <100,000 células/microlitro) e/ou inflamação local grave.
Os cuidados de suporte intensivos são necessários para monitorar e tratar a disfunção orgânica.
Requer o manejo urgente da grave inflamação local por drenagem percutânea da vesícula biliar (isto é, tubo de colecistostomia percutânea) seguida quando indicado por colecistectomia eletiva tardia 2 a 3 meses mais tarde, quando houver melhora da condição geral do paciente.
Os pacientes tratados com um tubo de colecistostomia poderão ter alta com o tubo colocado, depois que o processo inflamatório for resolvido clinicamente. Esses pacientes deverão se submeter, posteriormente, a uma colangiografia, por meio do tubo de colecistostomia (6-8 semanas) para verificar se o ducto cístico está aberto. Se o ducto estiver aberto e o paciente for um bom candidato cirúrgico, ele deverá ser encaminhado para colecistectomia.
Deixe um comentário